A cicatrização é um processo complexo e vital para a recuperação de lesões. Diversos fatores, tanto locais quanto gerais, podem interferir nesse processo, afetando a eficiência e a rapidez com que a cicatrização ocorre. Compreender esses fatores é essencial para otimizar o tratamento e promover uma recuperação mais rápida e eficaz.
Os fatores locais dizem respeito às condições da ferida e ao tratamento cirúrgico. A seguir, são destacados alguns dos principais fatores locais que podem influenciar a cicatrização:
A boa irrigação das bordas da ferida é crucial para a cicatrização, pois garante o fornecimento adequado de nutrientes e oxigênio. A vascularização depende das condições gerais de saúde do paciente e de eventuais comorbidades, além dos cuidados aplicados à ferida. Pacientes com doenças vasculares ou diabetes, por exemplo, podem apresentar dificuldades na irrigação adequada, o que retarda a cicatrização.
Feridas cirúrgicas realizadas sob condições de assepsia têm melhor potencial de cicatrização comparadas a ferimentos traumáticos ocorridos fora do ambiente hospitalar. A limpeza mecânica eficiente, remoção de corpos estranhos e tecidos desvitalizados são fundamentais para evitar infecções e promover a cicatrização. Em ambientes contaminados, a presença de bactérias pode levar a infecções graves, retardando o processo de cura.
A correta técnica cirúrgica, incluindo diérese, hemostasia e síntese, é vital. A escolha de fios cirúrgicos que causem mínima reação tecidual e cuidados pós-operatórios, como curativos e retirada dos pontos, são aspectos críticos no tratamento das feridas. Além disso, o uso de antissépticos adequados e a manutenção de um ambiente limpo são essenciais para evitar complicações.
Os fatores gerais referem-se às condições clínicas do paciente, que podem alterar sua capacidade de cicatrização. Entre os principais fatores gerais, destacam-se:
A infecção é uma das causas mais comuns de atraso na cicatrização. Quando a contagem bacteriana na ferida excede 105 microorganismos por grama de tecido, a cicatrização é comprometida. A presença de estreptococos B-hemolíticos impede a cicatrização por qualquer meio, incluindo suturas, enxertos ou retalhos. Infecções podem prolongar a inflamação, atrasando a formação de tecido novo.
Pacientes idosos apresentam tecidos menos flexíveis e uma diminuição progressiva de colágeno, o que pode retardar a cicatrização. Além disso, o sistema imunológico tende a ser menos eficiente com a idade, aumentando o risco de infecções e complicações.
A hiperatividade pode dificultar a aproximação das bordas da ferida, enquanto o repouso favorece a cicatrização. Movimentos excessivos podem causar traumas repetidos na área lesionada, dificultando a formação de tecido cicatricial.
Doenças que alteram o fluxo sanguíneo normal podem afetar a distribuição de nutrientes e células do sistema imunológico, dificultando o processo de cicatrização. O tabagismo, por exemplo, reduz a hemoglobina funcional e leva à disfunção pulmonar, diminuindo o fornecimento de oxigênio para as células. Pacientes com doenças cardíacas ou pulmonares crônicas também apresentam desafios adicionais na cicatrização.
A nutrição adequada é essencial para a cicatrização, pois deficiências nutricionais podem deprimir o sistema imunológico e comprometer a síntese de tecido reparador. Proteínas, vitamina C, A, B, D, E e zinco são nutrientes fundamentais para o processo de cicatrização. Uma dieta balanceada rica em nutrientes específicos pode acelerar o processo de cicatrização e melhorar a qualidade do tecido cicatricial.
A diabetes mellitus prejudica a cicatrização em todos os estágios do processo, especialmente em pacientes com neuropatia associada e aterosclerose, que são mais propensos à isquemia tecidual, traumatismo repetitivo e infecções. A hiperglicemia crônica pode prejudicar a função dos leucócitos e a síntese de colágeno, essenciais para a reparação tecidual.
Medicamentos como corticosteróides, quimioterápicos e radioterápicos podem reduzir a cicatrização ao interferirem na resposta imunológica e na produção de colágeno, além de aumentarem a atividade da colagenase, tornando a cicatriz mais frágil. Esses medicamentos podem prolongar a fase inflamatória e retardar a formação de tecido granulado.
Em doenças imunossupressoras, a fase inflamatória é comprometida pela redução de leucócitos, retardando a fagocitose e a lise de restos celulares. A ausência de monócitos resulta em formação deficiente de fibroblastos. Pacientes imunocomprometidos são mais suscetíveis a infecções, o que pode complicar ainda mais a cicatrização.
O tratamento tópico inadequado pode comprometer a cicatrização. O uso de sabões tensoativos em lesões cutâneas abertas pode ter ação citolítica, afetando a permeabilidade da membrana celular. Soluções antissépticas em altas concentrações também podem ser citotóxicas. A escolha correta de produtos para limpeza e desinfecção é crucial para não prejudicar o processo de cicatrização.
O uso de técnicas inadequadas na manipulação da ferida, como a aplicação de gazes secas, agentes citotóxicos ou a manipulação frequente e incorreta, pode interromper as fases normais de cicatrização. A presença de tecido necrótico, infecção e inflamação persistente são barreiras comuns ao processo de cura.
A manutenção de um ambiente adequado é crucial para a cicatrização. A exposição excessiva ao ar, desidratação ou umidade excessiva pode causar problemas como dessecação, hipergranulação ou maceração. É importante garantir que o leito da ferida permaneça úmido, mas não excessivamente, para promover uma cicatrização eficaz.
Imagem: Getty Images.
Para que a cicatrização ocorra de forma satisfatória, algumas condições específicas devem estar presentes. Vamos conhecer estas condições ideais:
- Manutenção da temperatura adequada
A temperatura corporal adequada, entre 36,4°C e 37,2°C, é crucial para a realização das reações químicas necessárias ao processo de cicatrização, como metabolismo, síntese de proteínas, fagocitose e mitose. Qualquer variação significativa na temperatura pode prejudicar ou até interromper essas reações. Para manter a temperatura ideal na área da ferida, é recomendável usar soro fisiológico aquecido durante a limpeza, minimizar a exposição da ferida e aplicar uma cobertura adequada.
- Equilíbrio do pH do tecido
O pH do tecido lesional deve ser ligeiramente ácido, variando de 5,8 a 6,6, para que as funções celulares ocorram adequadamente. As secreções naturais da pele, com pH ácido, ajudam a impedir a penetração e colonização por microorganismos. No entanto, esse pH pode ser alterado por fatores externos, como urina, fezes e certos antissépticos. Portanto, é importante avaliar criteriosamente o uso desses produtos para não comprometer o pH da ferida.
- Controle bacteriano na ferida
O controle bacteriano é essencial para uma cicatrização eficiente. As feridas podem estar contaminadas (presença de microorganismos sem proliferação), colonizadas (presença e proliferação de microorganismos sem reação do hospedeiro) ou infectadas (bactérias invadem o tecido sadio e desencadeiam resposta imunológica). Para controlar a colonização, é fundamental realizar uma limpeza adequada, usar técnicas assépticas na troca de curativos e utilizar curativos que promovam uma barreira microbiana eficaz.
- Manutenção da umidade adequada
A atividade celular adequada ocorre em um ambiente úmido. Estudos demonstram que feridas mantidas em ambientes úmidos epitelizam mais rapidamente do que aquelas expostas ao ar. A manutenção da umidade no leito da ferida facilita a migração e a reprodução celular, acelera o processo cicatricial, reduz a dor ao proteger as terminações nervosas, previne a desidratação tecidual e a morte celular, além de promover a necrólise e fibrinólise. Portanto, o uso de curativos que mantenham a umidade é altamente recomendado.
Complicações em relação ao estado nutricional do paciente no processo de cicatrização
Um estudo prospectivo recente destacou que diversos fatores, como condição física, atividade, mobilidade e estado nutricional, influenciam o desenvolvimento de lesões por pressão. Entre os participantes, aqueles com baixo peso corporal, níveis reduzidos de albumina sérica, ingestão inadequada de energia, alimentos e líquidos apresentaram maior propensão a desenvolver essas lesões.
Em idosos, a cada grama de albumina sérica diminuída, o risco de desenvolver úlceras por pressão triplica. Além disso, indivíduos anêmicos sofrem um atraso no processo de cicatrização, pois os níveis baixos de hemoglobina prejudicam a oxigenação do tecido lesado. Assim, um estado nutricional comprometido antes da ocorrência da lesão dificulta o processo de cicatrização e aumenta a probabilidade de surgimento de úlceras de pressão, devido à incapacidade do organismo de utilizar nutrientes específicos necessários para a reparação tecidual.
Cientificamente, é bem estabelecido que a albumina é uma proteína crucial para a manutenção da pressão oncótica e transporte de várias substâncias no sangue, incluindo hormônios, vitaminas e medicamentos. A desnutrição proteico-calórica, caracterizada por baixos níveis de albumina, compromete a resposta inflamatória e a função imunológica, fatores essenciais para a cicatrização de feridas. Estudos mostram que a suplementação adequada de proteínas e calorias pode melhorar significativamente o processo de cicatrização e reduzir a incidência de complicações associadas a úlceras por pressão.
Além disso, a anemia, definida pela redução dos níveis de hemoglobina, limita a capacidade de transporte de oxigênio pelo sangue, essencial para a regeneração celular e síntese de colágeno. A oxigenação insuficiente dos tecidos resulta em um ambiente subóptimo para a cicatrização, prolongando a fase inflamatória e retardando a formação de novo tecido. Estratégias nutricionais que incluem suplementação de ferro, vitamina B12 e ácido fólico são recomendadas para corrigir a anemia e, assim, melhorar a cicatrização de feridas em pacientes vulneráveis.
Portanto, a avaliação e correção do estado nutricional são passos fundamentais no manejo de pacientes com risco de desenvolver lesões por pressão, especialmente em populações idosas e anêmicas. A intervenção nutricional adequada não só favorece a cicatrização, mas também previne o aparecimento de novas lesões, contribuindo para a melhora da qualidade de vida dos pacientes.
Fatores que afetam a cicatrização em queimaduras
Imagem: Africa images.
As queimaduras representam um dos traumas mais graves que um ser humano pode experimentar. Nenhum outro tipo de lesão provoca uma resposta metabólica tão intensa e com repercussões em praticamente todos os órgãos e sistemas. Além das consequências imediatas, as sequelas físicas e emocionais podem perdurar por toda a vida. Contudo, avanços na compreensão da resposta metabólica às queimaduras, cuidados com feridas, novas técnicas cirúrgicas e bioengenharia da pele têm melhorado significativamente os resultados para os pacientes.
- Impacto das queimaduras na função da pele
Queimaduras comprometem as funções básicas da pele e podem causar alterações em outros órgãos e sistemas. A gravidade das queimaduras é determinada principalmente pela extensão e profundidade da lesão. A profundidade depende da temperatura e duração da exposição térmica. A pele pode ser danificada por calor, substâncias químicas ou eletricidade, resultando em diferentes graus de destruição tecidual.
- Classificação das queimaduras
Primeiro grau
Afetam apenas a epiderme, causando vermelhidão, calor, edema leve, ardência e ressecamento da pele. Geralmente, resultam de exposição excessiva ao sol ou calor extremo. Tornam-se graves quando afetam mais da metade do corpo.
Segundo grau
Atingem a derme e podem ser superficiais ou profundas. Caracterizam-se por bolhas com conteúdo líquido, dor intensa devido à proximidade com vasos e terminações nervosas, e risco de desidratação por perda de água e eletrólitos. São frequentemente causadas por vapor, líquidos e sólidos escaldantes.
Terceiro grau
Destrói todas as camadas da pele, atingindo tecidos profundos e causando cicatrização hipertrófica. Podem resultar em chamas diretas, e a pele afetada apresenta-se endurecida, acinzentada ou nacarada, podendo ser indolor e sem sangramento.

Imagem: Passei Direto.
- Avaliação da extensão da queimadura
A extensão da queimadura é um fator crítico para determinar sua gravidade. Quanto maior a área afetada, maior a resposta metabólica e as complicações associadas. Métodos como a "Regra dos Nove" são usados para estimar a superfície corporal queimada (SCQ), especialmente em adultos.
- Encaminhamento a unidades especializadas
A Sociedade Brasileira de Queimaduras recomenda que queimaduras de espessura parcial superiores a 20% da superfície corporal em adultos ou 10% em crianças sejam encaminhadas a unidades especializadas. Outras indicações incluem queimaduras de terceiro grau, lesões que envolvem áreas críticas como face, mãos e genitálias, queimaduras elétricas ou químicas, lesões por inalação, e pacientes com condições médicas preexistentes que possam complicar a recuperação.
- Tratamento inicial de queimaduras
Para queimaduras de espessura parcial, a reepitelização é esperada a partir dos anexos dérmicos. O tratamento inicial deve incluir:
1. Anamnese: identificação das circunstâncias da queimadura (como, quando e onde ocorreu).
2. Analgesia: controle da dor.
3. Imunização antitetânica: verificação e administração conforme necessárias.
4. Limpeza: uso de clorexidina a 1% para limpar a área queimada.
5. Curativos: aplicação de curativo primário não aderente, seguido por curativo secundário absorvente e curativo terciário para conforto. As bolhas íntegras devem ser mantidas ou aspiradas com agulha estéril.
Após 48 horas, o curativo deve ser trocado, preferencialmente utilizando coberturas que podem permanecer por 5 a 7 dias, para evitar a remoção frequente e promover a reepitelização. Hidrocolóides e curativos com prata nanocristalina são opções eficazes. Antibióticos não são indicados a menos que haja sinais de infecção.
As queimaduras podem levar a complicações como infecção, que deve ser monitorada e tratada. A cicatrização hipertrófica e a necessidade de enxertos de pele são comuns em queimaduras de terceiro grau. A recuperação completa pode levar até 21 dias, e cuidados adicionais incluem hidratação da pele, evitar exposição ao sol por seis meses e monitoramento de cicatrizes hipertróficas por um ano.
Regra dos nove
A "Regra dos nove" é um método amplamente utilizado na avaliação da extensão das queimaduras em pacientes. Esse método ajuda a determinar a porcentagem da superfície corporal queimada (SCQ), o que é crucial para a gestão clínica, incluindo o tratamento inicial, a reposição de fluidos e a previsão do prognóstico.
- Como funciona a regra dos nove
A regra dos nove divide a superfície corporal em áreas que correspondem a aproximadamente 9% (ou múltiplos de 9%) da área total do corpo. Esse método é mais comumente utilizado em adultos e ajuda a fornecer uma estimativa rápida e prática da extensão das queimaduras.
- Distribuição percentual da superfície corporal
Cabeça e pescoço: 9%
Cada braço: 9% (dividido em 4.5% para a parte anterior e 4.5% para a parte posterior)
Cada perna: 18% (dividido em 9% para a parte anterior e 9% para a parte posterior)
Tronco anterior: 18%
Tronco posterior: 18%
Região genital: 1%
Por exemplo, se um paciente tem queimaduras que cobrem todo o braço direito (9%) e metade do tronco anterior (9%), a superfície corporal queimada seria de aproximadamente 18%. Essa informação é fundamental para calcular a quantidade de líquidos necessários para a reidratação e para monitorar a resposta metabólica e as possíveis complicações.
Crianças
Em crianças, a regra dos nove é ajustada devido às proporções corporais diferentes. Por exemplo, a cabeça de uma criança representa uma porcentagem maior da superfície corporal total comparada à de um adulto.
Idosos
Em pacientes idosos, a elasticidade e a espessura da pele variam, o que pode afetar a precisão da avaliação. No entanto, a regra dos nove ainda fornece uma estimativa inicial útil.
A precisão na avaliação da extensão das queimaduras é crucial para a administração correta de fluidos, que é essencial nas primeiras 24 horas após a queimadura para prevenir choque hipovolêmico. Além disso, a estimativa da SCQ ajuda na tomada de decisões sobre a necessidade de transferência para unidades especializadas em queimaduras.
- Exemplo prático de uso da regra dos nove
Suponha que um paciente adulto chegue ao pronto-socorro com queimaduras de segundo grau que cobrem todo o tronco anterior e ambos os braços. Usando a regra dos nove:
Tronco anterior: 18%
Braço direito: 9%
Braço esquerdo: 9%
A superfície corporal total queimada seria de 36%. Com essa informação, os profissionais de saúde podem calcular a quantidade de líquidos a ser administrada e monitorar cuidadosamente a resposta do paciente ao tratamento. Assim, também os possibilita de prevenir possíveis complicações.
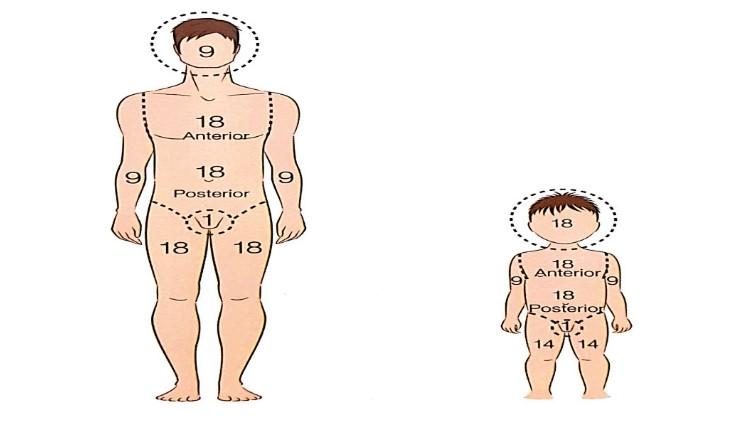
Imagem com as divisões corporais para o cálculo da superfície.
Fármacos que interferem na cicatrização de feridas
A hemostasia é o processo que interrompe o sangramento em vasos sanguíneos lesados, essencial para a sobrevivência. Quando ocorre uma lesão, há uma rápida vasoconstrição seguida pela ativação de plaquetas, formando um tampão hemostático inicial que é posteriormente reforçado pela fibrina. Em contraste, a trombose é a formação patológica de um coágulo dentro dos vasos sanguíneos na ausência de sangramento. Três fatores principais podem contribuir para a trombose: lesão da parede vascular, alteração do fluxo sanguíneo e coagulabilidade anormal do sangue.
Um trombo arterial, frequentemente associado à aterosclerose, é composto principalmente de plaquetas e leucócitos. Esse tipo de trombo pode causar isquemia ou infarto do tecido adjacente devido à interrupção do fluxo sanguíneo. Já o trombo venoso, conhecido como "trombo vermelho", contém uma mistura de plaquetas e uma longa cauda de fibrina, podendo se deslocar e causar embolia, afetando os pulmões, cérebro ou outros órgãos.
A coagulação sanguínea envolve a conversão de sangue fluido em um gel ou coágulo, com a transformação do fibrinogênio solúvel em fibrina insolúvel, mediada pela trombina. Este processo é uma cascata complexa de reações enzimáticas que culminam na formação de um coágulo. Existem duas vias principais na cascata de coagulação: a via extrínseca e a via intrínseca. Ambas resultam na ativação de fatores que convertem a protrombina em trombina, essencial para a formação do coágulo. A coagulação é regulada por inibidores enzimáticos e pelo processo de fibrinólise, que dissolve coágulos desnecessários.

Imagem: Fahroni.
Fármacos que interferem na hemostasia
Varfarina: a varfarina é um anticoagulante oral que inibe a síntese de vitamina K, crucial para a formação de fatores de coagulação. Seu uso requer monitoramento frequente devido à sua margem estreita de segurança. A varfarina diminui a hemostasia e a inflamação, podendo causar necrose da pele e tecido subcutâneo, especialmente em pacientes com deficiência de proteína C. A necrose geralmente se manifesta entre o terceiro e sexto dia de uso.
Aspirina (AAS - ácido acetilsalicílico): a aspirina inibe irreversivelmente a enzima ciclooxigenase (COX), afetando o equilíbrio entre prostaglandina I2 e tromboxana A2, importantes na agregação plaquetária. Esse fármaco reduz a hemostasia e a inflamação, sendo amplamente utilizado para tromboprofilaxia em doses baixas (75 mg/dia).
Pentoxifilina: a pentoxifilina melhora as propriedades do fluxo sanguíneo, aumentando a deformabilidade dos eritrócitos e reduzindo a agregação plaquetária. Este fármaco promove a perfusão tecidual e melhora a cicatrização de feridas isquêmicas, sendo indicado para pacientes com comprometimento vascular.
Interações medicamentosas que aumentam o risco de sangramento
- Inibidores da bomba de prótons (omeprazol, pantoprazol): esses fármacos inibem o metabolismo da varfarina, aumentando o INR e o risco de sangramento.
- Antidepressivos inibidores da recaptação de serotonina (fluoxetina, paroxetina): interferem no metabolismo da varfarina e reduzem a agregação plaquetária, aumentando o risco de sangramento.
- Antifúngicos azóis (fluconazol, cetoconazol): também inibem o metabolismo da varfarina, aumentando o risco de sangramento.
Glicocorticóides
Os glicocorticóides, hormônios produzidos pela região cortical das glândulas supra-renais, são usados clinicamente por suas propriedades anti-inflamatórias e imunossupressoras. No entanto, seu uso prolongado pode interferir na cicatrização de feridas ao reduzir a atividade mitótica, fibroplasia, reepitelização e angiogênese. Além disso, diminuem a síntese de colágeno e o remodelamento tecidual, o que pode retardar a recuperação de feridas. Estudos indicam que a vitamina A pode reverter alguns dos efeitos negativos dos glicocorticóides na cicatrização, embora seu uso prolongado possa ter efeitos adversos.
O manejo adequado de feridas envolve não apenas o controle rigoroso dos fármacos utilizados, mas também a monitorização dos efeitos adversos e a adesão ao tratamento prescrito, garantindo assim uma cicatrização eficiente e sem complicações.
Importância de identificar os fatores que afetam a cicatrização
A identificação e a eliminação dos fatores que interferem com a cicatrização de feridas são passos fundamentais para que o tratamento de feridas seja bem-sucedido. Afinal, as feridas crônicas são influenciadas não só pelas circunstâncias da ferida (fatores locais) mas também pela condição geral do paciente (fatores sistêmicos). Por essa razão, o tratamento de feridas deve envolver sempre uma abordagem integrada.
Desse modo, compreender os fatores que afetam a cicatrização, como a vascularização, grau de contaminação, tratamento adequado, e condições sistêmicas como infecções, idade, nutrição, e doenças crônicas como diabetes, é crucial para otimizar o tratamento. Além disso, técnicas apropriadas de manipulação e o controle de complicações são vitais para promover uma recuperação eficiente.
Nesse sentido, entender sobre os fármacos que afetam nesse aspecto de cicatrização é crucial para tratar feridas. Afinal, fármacos que interferem na hemostasia, como anticoagulantes e antiplaquetários, podem retardar significativamente o processo de cicatrização.
O uso da "Regra dos Nove" na avaliação de queimaduras exemplifica a importância de um diagnóstico preciso para a gestão clínica adequada. Métodos como esses permitem aos profissionais de saúde calcular necessidades específicas, como a reposição de fluidos, e tomar decisões informadas sobre intervenções necessárias.
Portanto, a avaliação cuidadosa e a correção dos fatores que afetam a cicatrização não só aceleram a recuperação, mas também previnem complicações, melhorando significativamente a qualidade de vida dos pacientes. Uma intervenção nutricional adequada, por exemplo, pode favorecer a cicatrização e evitar novas lesões, sublinhando a importância de uma abordagem holística e bem informada no tratamento de feridas.



muito bom mesmo